Les soins aux personnes confrontées à de graves problèmes psychiatriques ont longtemps été concentrés dans des hôpitaux ou des services spécialisés. Depuis quelques années, les pays occidentaux s’efforcent toutefois de développer une approche plus communautaire des soins de santé mentale afin de permettre aux patients de rester autant que possible avec leurs proches dans leur environnement familier. Cette approche est connue sous le nom de désinstitutionalisation. Depuis 2010, la Belgique aussi s’est engagée dans plusieurs initiatives de ce type.
Il n’est sans doute pas faux d’affirmer que les problèmes de santé mentale sont parmi les plus difficiles à traiter pour une série de raisons, notamment parce qu’ils ne provoquent classiquement pas ou guère de symptômes physiques et que les patients ne sont pas toujours conscients de la nécessité d’un traitement – ou, d’ailleurs, disposés à l’accepter. Les problèmes de santé mentale peuvent en outre, en particulier dans les cas les plus sévères, entraîner des difficultés d’ordre personnel, social et financier qui compliquent encore l’accès aux soins.
Des soins de santé mentale bien organisés, correctement financés et suffisamment accessibles sont essentiels pour répondre à la souffrance bien réelle qu’engendrent ces problèmes, mais cet objectif est malheureusement entravé par le manque de visibilité et de reconnaissance des troubles de santé mentale eux-mêmes. En Belgique, la situation est encore compliquée par le fait que la responsabilité de ce secteur est répartie entre les Communautés, les Régions et l’État fédéral (les honoraires des psychiatres et les services de psychiatrie des hôpitaux sont par exemple couverts par l’assurance maladie nationale, tandis que les services ambulatoires sont organisés et financés par les entités fédérées). Cela signifie également qu’il n’existe pas de source unique et standardisée de données couvrant l’ensemble du système de soins de santé mentale, ce qui rend extrêmement difficile l’évaluation de sa performance dans son ensemble.
Cette section comporte 10 indicateurs relatifs à différentes dimensions des soins de santé mentale :
- Le nombre de psychiatres en activité pour 10 000 habitants (MH-2), le nombre de psychologues enregistrés auprès de l’INAMI pour 10 000 habitants (MH-12) et les délais d’attente pour un premier rendez-vous dans un centre ambulatoire de santé mentale (MH-3), qui concernent l’accessibilité des soins de santé mentale.
- Le taux l’hospitalisations sous contrainte dans un service de psychiatrie (MH-4), le pourcentage d’admissions aux urgences pour un problème social, psychologique ou de santé mentale (MH-5) et divers indicateurs sur l’utilisation d’antidépresseurs (MH-6, MH-7, MH-8), qui se rapportent à l’adéquation des soins.
- Le pourcentage de réadmissions en psychiatrie dans les 30 jours suivant la sortie (MH-11), qui peut mettre en lumière divers aspects de la qualité des soins comme l’efficacité, la continuité ou la coordination avec les services ambulatoires.
- Le nombre total de journées d’hospitalisation en psychiatrie (MH-10) est un indicateur contextuel, mais qui est également lié indirectement à des dimensions telles que l’accessibilité et l’adéquation des soins.
a Les données ne concernent que la Flandre.
Nombre de psychiatres en activité pour 10 000 habitants (MH-2)
Bien que les psychiatres ne soient pas les seuls prestataires impliqués dans les soins de santé mentale, dans la plupart des pays, ils jouent un rôle fondamental dans ce secteur, en particulier pour les personnes confrontées à des problèmes graves. Le nombre de psychiatres en activité est donc un indicateur précieux de l’accessibilité des soins de santé mentale.
Résultats
- En 2021, le nombre de psychiatres en activité en Belgique était de 2011, soit 1,74/10 000 habitants – une augmentation substantielle en chiffres absolus et une augmentation modeste en termes de densité par rapport à 2011 (où les effectifs s’élevaient à 1865 psychiatres et la densité à 1,69/10 000).
- Environ 90 % des psychiatres sont conventionnés, ce qui signifie qu’ils appliquent des honoraires officiels fixés dans des accords négociés.
- En 2021, la densité de psychiatres était deux fois plus élevée à Bruxelles (3,30/10 000) qu’en Flandre (1,50/10 000) et en Wallonie (1,64/10 000). Toutefois, ces chiffres se basent sur l’adresse privée de ces professionnels, qui ne coïncide pas nécessairement avec leur adresse professionnelle.
- En 2021, la densité de psychiatres en activité en Belgique était inférieure aux moyennes de UE-14 et de UE-27 (2,07 et 1,84/10 000 respectivement).
Lien vers la fiche technique et les résultats détaillés
Source de données: INAMI (sur base de l'adresse du domicile du psychiatre) ; calcul : KCE
Source de données: CIC, SPF Santé publique, Sécurité de la chaîne alimentaire et Environnement (01/01/2020)
Note: la taille des cercles indique le nombre de lits pour adultes.
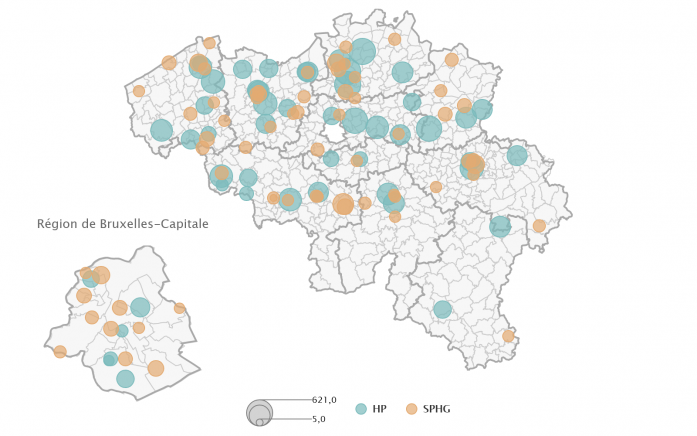
Nombre de psychologues inscrits à l’INAMI pour 10 000 habitants (MH-12)
Avec les psychiatres et les médecins généralistes, les psychologues font partie des prestataires de soins de santé les plus étroitement impliqués dans la santé mentale et le bien-être psychologique de la population.
La pandémie du COVID-19 a amené de nombreux pays à accroître les fonds disponibles pour les soins ou thérapies psychologiques. Outre un coup de pouce de 16,7 millions d’euros pour les soins psychologiques destinés aux enfants/adolescents et aux personnes âgées, la Belgique a donné en janvier 2022 le coup d’envoi d’une réforme des soins de santé mentale. Entre autres mesures, celle-ci prévoit le remboursement d’un certain nombre de séances avec un psychologue agréé (c’est-à-dire un psychologue qui a signé un accord formel avec un réseau de soins, ce qui implique le respect d’un certain nombre d’obligations telles qu’une approche multidisciplinaire, une supervision obligatoire et la participation à des activités de formation organisées par le réseau), dans le but d’améliorer l’accès à des soins de santé mentale abordables.
À ce jour, seule une petite partie des psychologues cliniciens agréés sont également enregistrés auprès de l’INAMI, peut-être parce que la réforme est encore très récente. Dans le futur, le nombre de psychologues enregistrés sera une source précieuse d’informations concernant l’adoption de la réforme sur le terrain.
Résultats
- En 2022, la densité en psychologues cliniciens enregistrés s’élevait à 2,5/10 000 habitants en Belgique, tandis que la densité en psychologues cliniciens agréés atteignait 12,5/10 000. Environ 20 % des psychologues cliniciens agréés sont donc également enregistrés auprès de l’INAMI.
- La densité en psychologues enregistrés était légèrement plus élevée en Wallonie (2,62/10 000) qu’en Flandre (2,42/10 000) et à Bruxelles (2,29/10 000). Toutefois, comme pour les psychiatres, ces chiffres se basent sur l’adresse privée, qui peut être différente de l’adresse professionnelle.
Lien vers la fiche technique et les résultats détaillés
Temps d’attente pour un premier et un deuxième contact en face-à-face avec un service ambulatoire de santé mentale (Flandre uniquement) (MH-3)
Les délais d’attente pour accéder aux soins de santé (mentale) sont problématiques pour plusieurs raisons. Il existe par exemple un risque bien réel que l’état du patient s’aggrave en attendant un traitement adéquat, avec à la clé plus de complications, plus de séjours à l’hôpital, des coûts plus élevés et même des suicides. Lorsque les patients doivent attendre trop longtemps leur (prochain) rendez-vous, ils sont également plus susceptibles de ne pas se présenter, voire de perdre complètement le contact avec leur prestataire de soins et d’arrêter leur thérapie, ce qui peut encore aggraver leur état. Un accès en temps utile aux soins nécessaires est donc un facteur déterminant pour améliorer les soins de santé mentale dans leur ensemble, et plusieurs pays européens ont fixé des objectifs ou introduit des garanties pour limiter les temps d’attente dans au moins certains domaines des soins de santé mentale. Dans la plupart des cas, l’objectif est de pouvoir proposer un traitement ou un premier contact dans un délai de 1 à 3 mois.
Pour cet indicateur, nous avons utilisé les seules données publiques disponibles, qui concernent les temps d’attente dans les 18 centres flamands de soins ambulatoires en santé mentale répartis en Flandre et à Bruxelles.
Résultats
- En 2022, le temps d’attente moyen entre l’inscription et le premier contact en face-à-face dans les centres ambulatoires de santé mentale flamands était de 41 jours. Le délai moyen entre le premier et le deuxième contact était de 48 jours. Il s’agit d’une amélioration (-10 jours) par rapport à la période 2016-2021.
- En moyenne, les temps d’attente étaient plus longs pour les enfants et adolescents que pour les autres groupes d’âge (46 jours en moyenne avant un premier contact, 54 avant un deuxième contact).
- Les délais d’attente variaient également en fonction du type de soins. Ils étaient particulièrement longs pour les soins aux personnes porteuses d’un handicap intellectuel (217 jours en moyenne avant un premier contact), beaucoup moins pour les soins aux personnes âgées (21 jours en moyenne). L’accès aux soins de crise prenait en moyenne 14 jours ; pour les soins aux toxicomanes, le délai était de 38 jours en moyenne.
Lien vers la fiche technique et les résultats détaillés
Taux d’hospitalisation sous contraire dans un service de psychiatrie (/10 000 habitants) (MH-4)
La notion d’hospitalisation sous contrainte ou mise en observation fait référence à une situation où un patient souffrant d’un trouble mental est contraint de séjourner contre son gré dans une clinique psychiatrique ou un service de psychiatrie parce qu’on considère qu’il représente, à ce point dans le temps, une menace pour lui-même et/ou pour autrui et qu’aucune autre solution adaptée n’est envisageable. Cette mesure ne peut être décidée que lorsque les trois conditions susmentionnées – présence d’une maladie mentale, menace pour soi-même ou pour la société, absence d’autres solutions – sont réunies, ce qui se produit généralement dans le contexte d’un épisode de crise.
L’hospitalisation sous contrainte doit être ordonnée par un magistrat et est soumise à des règles strictes en termes p.ex. de durée (période initiale limitée à 40 jours), bien qu’une prolongation soit possible si nécessaire. Il n’en demeure pas moins qu’il s’agit d’une mesure coercitive qu’il faudrait essayer d’appliquer le moins possible, idéalement en évitant d’en avoir besoin, tout en veillant à ce que les patients souffrant de graves problèmes psychiatriques bénéficient des soins, du suivi et de la protection dont ils ont besoin.
Le taux d’hospitalisations sous contrainte peut nous éclairer sur la capacité du secteur de la santé mentale à fournir des soins appropriés, efficaces, accessibles et équitables à tous les patients vivant avec un trouble psychiatrique, à la fois pendant une crise et de manière générale, pour éviter que de tels épisodes ne se produisent.
Résultats
- En Belgique, le taux global d’hospitalisations sous contrainte est passé de 7,1/10 000 en 2010 à 9,4/10 000 en 2021. Ce chiffre diffère d’une région à l’autre et est sensiblement plus élevé à Bruxelles (10,2/10 000 en 2021) qu’en Flandre (9,2/10 000) et en Wallonie (8,2/10 000).
- En 2020, 87% des hospitalisations sous contrainte ont eu lieu dans des cliniques psychiatriques (plutôt que dans les services de psychiatrie des hôpitaux généraux). Le nombre d’hospitalisations sous contrainte a toutefois augmenté beaucoup plus rapidement dans les hôpitaux généraux que dans les hôpitaux psychiatriques au cours des dernières années.
- La durée moyenne d’une hospitalisation sous contrainte est passée de 171 jours en 2012 à 90 jours en 2021. Cette diminution s’observe dans toutes les régions, mais la durée moyenne du séjour reste considérablement plus élevée en Flandre (101 jours en 2021) et en Wallonie (86 jours) qu’à Bruxelles (53 jours).
- En 2021-2022, la proportion d’hospitalisations sous contrainte chez des patients adultes était plus faible en Belgique (10 %) que dans une sélection d’autres pays et régions, dont la Nouvelle-Zélande, le Royaume-Uni, l’Irlande, la Suisse, la Suède et le Canada (moyenne : 30 %, médiane : 23 %).
Lien vers la fiche technique et les résultats détaillés
Source de données: SPF SPSCAE
Admissions aux urgences pour des raisons sociales, psychologiques ou de santé mentale (% des admissions aux urgences dans les hôpitaux généraux) (MH-5)
L’objectif des services d’urgence hospitaliers est d’assurer des soins non programmés aux patients confrontés à un problème médical nécessitant une attention immédiate, en particulier dans des situations où les services courants ne sont pas accessibles sans délai. Ces urgences peuvent évidemment tout à fait être dues à un problème psychologique, psychiatrique ou social, mais lorsque ces motifs représentent une part excessive de l’activité des urgences, il peut aussi être question d’une mauvaise coordination des soins ou d’une incapacité d’autres services de santé mentale à remplir correctement leur rôle. Lorsqu’il existe une offre ambulatoire appropriée et facilement accessible, la majorité des personnes souffrant de problèmes psychologiques ou psychiatriques devraient en effet avoir reçu l’aide dont elles avaient besoin bien avant la survenue d’une crise pouvant justifier une visite aux urgences.
Résultats
- Le pourcentage d’admissions aux urgences pour des problèmes sociaux ou de santé mentale – en ce compris les tentatives de suicide – est resté relativement stable au fil du temps en Belgique (1,71 % de l’ensemble des admissions aux urgences en 2010, 1,80 % en 2021), avec une légère tendance à la hausse en Flandre et une tendance à la baisse en Wallonie (avant la pandémie du COVID-19).
- En 2021, 1,64 % des admissions aux urgences en Belgique étaient dues à des problèmes sociaux, psychologiques ou de santé mentale (à l’exclusion des tentatives de suicide). Ce chiffre était le plus élevé en Flandre (1,88 %, contre 1,72 % à Bruxelles et 1,30% en Wallonie).
- En 2021, 0,16 % des admissions aux urgences en Belgique étaient liées à des tentatives de suicide. Ce chiffre était le plus élevé en Wallonie (0,25 %, contre 0,13 % en Flandre et 0,06 % à Bruxelles).
- La part des admissions aux urgences pour l’ensemble des problèmes sociaux et de santé mentale varie considérablement d’un arrondissement à l’autre au sein d’une même région.
Lien vers la fiche technique et les résultats détaillés
Source de données:
Note: Pas de données pour les districts suivants : Ath, Bastogne, Diksmuide, Philippeville, Virton et Waremme.
Antidépresseurs (MH-6, MH-7, MH-8)
Utilisés dans le traitement des dépressions graves, des troubles paniques et anxieux et des troubles obsessionnels compulsifs, les antidépresseurs ont vu leur utilisation exploser dans de nombreux pays occidentaux au cours des deux dernières décennies sans que personne ne sache très bien pourquoi. S’il n’est pas exclu que la dépression et les maladies apparentées soient devenues plus fréquentes, il est aussi possible que, évolution de la médecine et des mentalités aidant, les patients soient aujourd’hui plus nombreux à être efficacement diagnostiqués et traités. Plusieurs études belges ont toutefois constaté que les traitements antidépresseurs ne sont pas toujours utilisés correctement – ils peuvent par exemple être prescrits dans des situations où ils ne sont pas nécessaires (p.ex. dépression légère) ou pour une période trop courte pour être efficaces (p.ex. moins de 3 mois/6 mois chez un patient souffrant d’une dépression majeure).
Cette section comprend trois indicateurs qui concernent l’utilisation totale d’antidépresseurs dans la population (nombre de DDD/1000 habitants/jour) (MH-6), le pourcentage de la population adulte qui prend des antidépresseurs au moins une fois par an (MH-7) et le pourcentage de la population adulte sous antidépresseurs qui reçoit ce traitement pour une courte période (MH-8).
La dose définie journalière (daily defined dose ou DDD) d’un médicament est la dose journalière moyenne recommandée chez l’adulte. En d’autres termes, une moyenne de 100 DDD/1000 habitants/jour signifie que, en supposant que tous les patients reçoivent une dose « normale », ce médicament est pris chaque jour par 100 personnes sur 1000 en moyenne. Par souci de clarté, nous parlerons simplement de « doses journalières » dans les résultats ci-dessous.
Résultats
- Le nombre moyen de doses journalières pour 1000 habitants est passé de 69,6 en 2010 à 86,5 en 2021. La consommation d’antidépresseurs augmente avec l’âge, est deux fois plus élevée chez les femmes que chez les hommes et est beaucoup plus importante en Wallonie que dans le reste du pays.
- Bien que des tendances similaires soient observées dans tous les pays européens, les chiffres belges pour 2021 sont supérieurs à ceux de l’UE-14 (77 doses journalières/1000 habitants) et à la moyenne de l’UE-27 (64 doses journalières/1000 habitants).
- En 2021, 13,7 % des adultes belges ont reçu des antidépresseurs au moins une fois sur l’année. Ce pourcentage est resté relativement stable au fil du temps. Les tendances par âge, par sexe et par région sont similaires à celles observées pour le nombre total de doses journalières.
- La consommation d’antidépresseurs était particulièrement élevée chez les personnes âgées de plus de 75 ans vivant en maison de repos et de soins (47,3 % vs 19,0 % chez des personnes du même âge vivant à domicile).
- En 2020, 18,3 % et 12,4 % respectivement des adultes sous antidépresseurs avaient reçu traitement court (<6 mois) ou très court (<3 mois). Il s’agit d’une amélioration par rapport à 2011, où ces proportions s’élevaient respectivement à 23,7 % et 18,2 %.
- Les traitements antidépresseurs de courte ou de très courte durée étaient plus fréquents chez les hommes, les jeunes et les patients bruxellois. Chez les personnes âgées, les traitements antidépresseurs de courte durée étaient plus fréquents chez les personnes vivant à domicile (notamment sans soins de longue durée) que chez celles vivant en maison de repos et de soins.
Lien vers la fiche technique et les résultats détaillés
Source de données: Pharmanet ; calcul : INAMI
Source de données: AIM
Source de données: AIM
Nombre de journées d’hospitalisation en psychiatrie (/1000 habitants) (MH-10)
Bien que cet indicateur ne représente qu’une infime partie des usagers des services de santé mentale (à savoir, ceux qui séjournent dans un service ou une clinique psychiatrique), il peut également refléter ce qui se passe à d’autres niveaux du secteur de la santé mentale. Il peut par exemple mettre en évidence des différences régionales dans l’état de santé mentale de la population ou dans la disponibilité, l’accessibilité et l’efficacité d’autres services. Les systèmes de santé tentent de plus en plus d’organiser les soins de santé mentale dans l’environnement des patients plutôt que dans des services hospitaliers ou des institutions psychiatriques et, si ce nouveau modèle fonctionne, il devrait aussi se traduire par une nette diminution du nombre de jours d’hospitalisation en psychiatrie.
Résultats
- Comme on pouvait s’y attendre suite aux réformes initiées en 2010 pour désinstitutionnaliser les soins de santé mentale en Belgique, le nombre de journées d’hospitalisation en psychiatrie est passé de 789/1000 habitants en 2012 à 550/1000 en 2021.
- Cette tendance à la baisse a été observée dans toutes les régions, mais les chiffres restent considérablement plus élevés en Flandre (609/1000 en 2021) qu’en Wallonie (455/1000) et à Bruxelles (344/1000).
- En 2021, le nombre de journées d’hospitalisation en psychiatrie était légèrement plus élevé chez les hommes que chez les femmes (575 vs 515/1000), et nettement plus élevé dans la population active âgée de 18 à 64 ans (685/1000) que chez les plus jeunes (188/1000) ou les plus âgés (472/1000).
Lien vers la fiche technique et les résultats détaillés
Réadmissions en psychiatrie dans les 30 jours suivant la sortie (dans le même hôpital, % des admissions) (MH-11)
Cet indicateur est souvent utilisé pour évaluer de manière indirecte le nombre de rechutes ou de complications et peut refléter diverses facettes de la qualité des soins, comme l’efficacité (ou le manque d’efficacité), la continuité et la coordination avec les services ambulatoires : si une personne doit être à nouveau hospitalisée en psychiatrie peu de temps après avoir été renvoyée chez elle, cela peut signifier qu’elle a quitté l’hôpital trop tôt la première fois ou que les soins de proximité n’ont pas bien pris le relais.
Résultats
- Le taux de réadmissions dans les 30 jours est en augmentation en Belgique (17,64 % en 2021 vs 13,17 % en 2010). Aucune comparaison européenne n’est disponible, mais des chiffres provenant du NHS britannique donnent à penser que ce taux est un peu plus élevé que dans d’autres pays et régions comparables (moyenne et médiane : 12 %).
- Ce taux a longtemps été plus élevé en Flandre qu’à Bruxelles et en Wallonie, mais ce décalage était dû à des anomalies dans la collecte des données. En 2021, après une forte augmentation (+63 % depuis 2019), Bruxelles affiche un taux de réadmissions à 30 jours nettement plus élevé (23,15 %) que la Wallonie (17,24 %) et la Flandre (17,08 %).
Lien vers la fiche technique et les résultats détaillés
Source de données: AIM


